Brustschmerz / Angina pectoris
On Dezember 11, 2021 by admin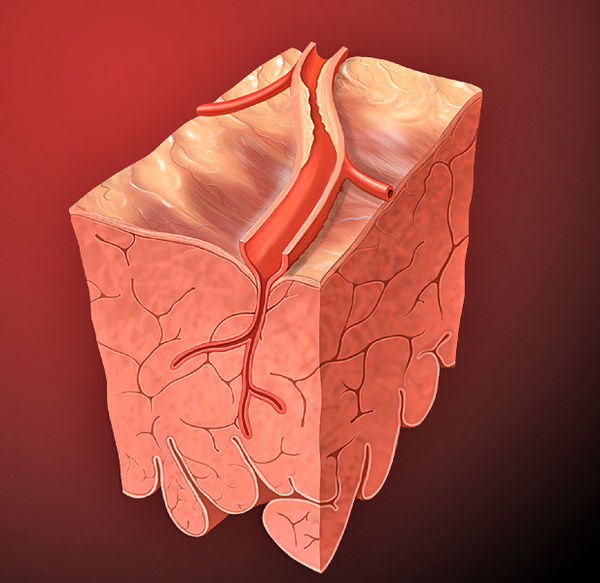
Stabile Angina pectoris ist ein klinisches Syndrom, das durch Beschwerden in der Brust, Kiefer, Schulter, Rücken oder Armen, die typischerweise durch Anstrengung oder emotionalen Stress ausgelöst werden und durch Ruhe oder Nitroglyzerin gelindert werden. Es kann auf eine Myokardischämie zurückgeführt werden, die am häufigsten durch eine atherosklerotische Koronararterienerkrankung oder eine Aortenklappenstenose verursacht wird.
Drei große Koronararterien versorgen das Herz mit sauerstoffreichem Blut, die rechte Koronararterie (RCA), die linke anteriore absteigende Koronararterie (LAD) und die linke Zirkumflexarterie (LCx). Wenn die Koronararterien von Atherosklerose betroffen sind und sich das Lumen der Koronararterien zunehmend verengt, kann es zu einem Ungleichgewicht zwischen der Sauerstoffversorgung des Myokards und dem Sauerstoffverbrauch des Myokards kommen, was zu einer Myokardischämie führt; bei stabiler Angina pectoris tritt dieses Ungleichgewicht vor allem dann auf, wenn der Sauerstoffbedarf aufgrund von Bewegung, erhöhter Herzfrequenz, Kontraktilität oder Wandbelastung zunimmt.
Eine vollständige Anamnese und körperliche Untersuchung sind unerlässlich, um die Diagnose einer (stabilen) Angina pectoris zu sichern und andere (akute) Ursachen für Brustschmerzen auszuschließen, wie z. B. ein akutes Koronarsyndrom, eine Aortendissektion, Herzrhythmusstörungen, eine Lungenembolie, einen (Spannungs-)Pneumothorax oder eine Lungenentzündung, einen gastroösophagealen Reflux oder Spasmen, eine Hyperventilation oder Schmerzen des Bewegungsapparats. Darüber hinaus sind häufig Laboruntersuchungen und spezielle kardiologische Untersuchungen erforderlich.
Anamnese
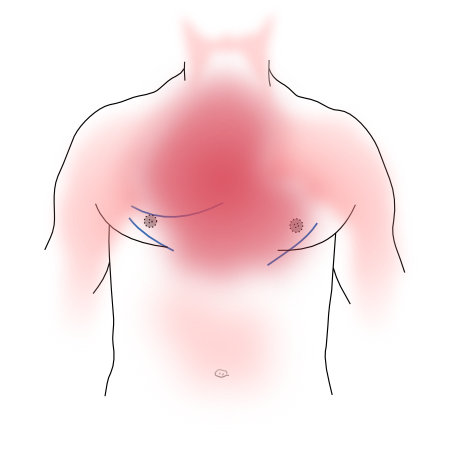
Patienten beschreiben Angina pectoris oft als Druck, Enge oder Schweregefühl, das zentral in der Brust lokalisiert ist, und manchmal als würgend, einschnürend oder brennend. Der Schmerz strahlt oft in andere Bereiche des Oberkörpers aus, vor allem in die Arme, den Kiefer und/oder den Rücken. Manche Patienten klagen nur über Bauchschmerzen, so dass das Krankheitsbild unspezifisch sein kann.
Die Angina pectoris weist jedoch einige Merkmale auf, die zur Unterscheidung von anderen Ursachen für (Brust-)Schmerzen beitragen können. Die Angina pectoris ist in der Regel kurz und setzt allmählich ein, wobei die Intensität über mehrere Minuten ansteigt und abfällt. Der Schmerz ändert sich nicht mit der Atmung oder der Position. Wenn die Patienten bereits früher eine Angina pectoris hatten, können sie die Schmerzen oft sofort erkennen. Angina pectoris ist eine Manifestation der arteriellen Insuffizienz und tritt in der Regel bei steigendem Sauerstoffbedarf auf, z. B. bei körperlicher Anstrengung. Sobald der Bedarf gesenkt wird (z. B. durch Unterbrechung der sportlichen Betätigung), verschwinden die Beschwerden in der Regel innerhalb weniger Minuten.Eine weitere Möglichkeit zur Schmerzlinderung ist die Verabreichung von Nitro-Glycerin. Nitro-Glycerin-Spray ist ein Vasodilatator, der den venösen Rückfluss zum Herzen verringert und so die Arbeitsbelastung und damit den Sauerstoffbedarf senkt. Außerdem erweitert es die Koronararterien und erhöht die Durchblutung der Herzkranzgefäße. Die Reaktion auf Nitro-Glycerin ist jedoch nicht spezifisch für Angina pectoris, eine ähnliche Reaktion kann bei Ösophaguskrämpfen oder anderen gastrointestinalen Problemen beobachtet werden, da Nitro-Glycerin das glatte Muskelgewebe entspannt.
Abhängig von den Merkmalen können Brustschmerzen als typische Angina pectoris, atypische Angina pectoris oder nicht-kardiale Brustschmerzen bezeichnet werden, siehe Tabelle 1.
| Tabelle 1. Klinische Klassifikation von Brustschmerzen | |
|---|---|
| Typische Angina pectoris (definitiv) | Erfüllt drei der folgenden Merkmale:
|
| Atypische Angina (wahrscheinlich) | Erfüllt zwei dieser Merkmale |
| Nichtkardialer Brustschmerz | Erfüllt eines oder keines der Merkmale |
Die Klassifizierung des Brustschmerzes in Kombination mit Alter und Geschlecht ist hilfreich bei der Einschätzung der Vortestwahrscheinlichkeit einer angiographisch signifikanten koronaren Herzkrankheit, siehe Tabelle 2.
| Tabelle 2. Klinische Vortestwahrscheinlichkeiten a bei Patienten mit stabilen Brustschmerzsymptomen. | ||||||
|---|---|---|---|---|---|---|
| Typische Angina | Atypische Angina | NichtAngina pectoris | ||||
| Alter | Männer | Frauen | Männer | Frauen | Männer | Frauen |
| 30-39 | 59 | 28 | 29 | 10 | 18 | 5 |
| 40-49 | 69 | 37 | 38 | 14 | 25 | 8 |
| 50-59 | 77 | 47 | 49 | 20 | 34 | 12 |
| 60-69 | 84 | 58 | 59 | 28 | 44 | 17 |
| 70-79 | 89 | 68 | 69 | 37 | 54 | 24 |
| >80 | 93 | 76 | 78 | 47 | 65 | 32 |
| ECG = Elektrokardiogramm; PTP = Vortestwahrscheinlichkeit; SCAD = stabile koronare Herzkrankheit. | ||||||
a Die dargestellten Wahrscheinlichkeiten für eine obstruktive koronare Herzkrankheit reflektieren die Schätzungen für Patienten im Alter von 35, 45, 55, 65, 75 und 85 Jahren.
|
||||||
Der Schweregrad der Beschwerden lässt sich nach der Canadian Cardiovascular Society wie in Tabelle 3
Grad der Symptome
‚Gewöhnliche Aktivität verursacht keine
Angina nur bei anstrengender oder schneller oder längerer Anstrengung
‚Leichte Einschränkung der normalen Aktivität‘
Angina beim schnellen Gehen oder Treppensteigen, Bergaufgehen oder Anstrengung nach den Mahlzeiten, bei kaltem Wetter, bei emotionalem Stress, oder nur in den ersten Stunden nach dem Aufwachen
‚Deutliche Einschränkung der normalen körperlichen Aktivität‘
Angina beim Gehen von ein oder zwei Häuserblocks auf der Ebene oder einer Treppe in normalem Tempo unter normalen Bedingungen unter normalen Bedingungen
‚Unfähigkeit, eine körperliche Tätigkeit ohne Beschwerden auszuüben‘ oder ‚Angina pectoris in Ruhe‘
Bei Angina pectoris können ‚vegetative‘ Symptome auftreten, Dazu gehören Schweißausbrüche, Übelkeit, Blässe, Angst und Unruhe. Dies wird wahrscheinlich durch das autonome Nervensystem als Reaktion auf Stress verursacht.
Schließlich ist es wichtig, eine instabile Angina (die auf ein akutes Koronarsyndrom oder sogar einen Myokardinfarkt hinweist, der dringend behandelt werden muss) von einer stabilen Angina zu unterscheiden. Eine instabile Angina ist in der Regel schwer, tritt ohne typische Provokation auf, verschwindet nicht in Ruhe und dauert länger als eine stabile Angina. Es ist wichtig, bei diesen Patienten umgehend eine Behandlung einzuleiten, wie im Kapitel über akute Koronarsyndrome beschrieben.
Physische Untersuchung
Es gibt keine spezifischen Anzeichen für Angina pectoris. Die körperliche Untersuchung eines Patienten mit (vermuteter) Angina pectoris ist wichtig, um das Vorliegen einer Hypertonie, einer Herzklappenerkrankung (insbesondere einer Aortenklappenstenose) oder einer hypertrophen obstruktiven Kardiomyopathie festzustellen. Sie sollte den Body-Mass-Index, Hinweise auf nicht koronare Gefäßerkrankungen, die asymptomatisch sein können, und andere Anzeichen für komorbide Erkrankungen umfassen. Beispiel: Das Fehlen tastbarer Pulsationen in der dorsalen Fußarterie ist mit einer 8-fachen Erhöhung der Wahrscheinlichkeit einer koronaren Herzkrankheit verbunden.
Elektrokardiogramm (EKG)
Das Elektrokardiogramm (EKG) ist neben der Anamnese ein wichtiges Instrument zur Unterscheidung zwischen instabiler Angina (akutes Koronarsyndrom) und stabiler Angina. Obwohl ein Ruhe-EKG Anzeichen einer koronaren Herzkrankheit wie pathologische Q-Wellen, die auf einen früheren Herzinfarkt hinweisen, oder andere Anomalien zeigen kann, weisen viele Patienten mit stabiler Angina pectoris ein normales Ruhe-EKG auf. Daher kann eine Belastungs-EKG-Untersuchung erforderlich sein, um Anzeichen einer Myokardischämie zu erkennen.
Die Belastungs-EKG-Untersuchung wird mit allmählich ansteigender Intensität auf einem Laufband oder einem Fahrrad-Egometer durchgeführt. Die Belastung erhöht den Sauerstoffbedarf des Herzens und kann durch das Auftreten einer ST-Strecken-Senkung im EKG eine Myokardischämie aufzeigen.
Laboruntersuchungen
Laboruntersuchungen bei Angina pectoris können nützlich sein, um zwischen verschiedenen Ursachen der Schmerzen zu unterscheiden, einschließlich eines akuten Koronarsyndroms, bei dem der Marker für Myokardnekrose erhöht ist. Eine Anämie sollte als Ursache für eine Ischämie ausgeschlossen werden. Die Nierenfunktion ist wichtig für die pharmakologische Therapie. Außerdem kann sie bei der Erstellung eines kardiovaskulären Risikoprofils hilfreich sein.
Belastungstests in Kombination mit Bildgebung
Einige Patienten sind nicht in der Lage, sich körperlich zu betätigen. Außerdem ist das Belastungs-EKG bei Patienten mit Ruhe-EKG-Anomalien mit einer geringen Sensitivität und Spezifität verbunden.
| Tabelle 4. Merkmale von Tests, die üblicherweise zur Diagnose einer koronaren Herzkrankheit verwendet werden. | ||||||
| Diagnose der KHK | ||||||
| Sensitivität (%) | Spezifität (%) | |||||
| Belastungs-EKG a, 91, 94, 95 | 45-50 | 85-90 | ||||
|---|---|---|---|---|---|---|
| Belastungsechokardiographie 96 | 80-85 | 80-88 | ||||
| Belastungs-SPECT 96-99 | 73-92 | 63-87 | ||||
| Dobutamin-Stress-Echokardiographie 96 | 79-83 | 82-86 | ||||
| Dobutamin-Stress-MRI b,100 | 79-88 | 81-91 | ||||
| Vasodilator-Stress-Echokardiographie 96 | 72-79 | 92-95 | ||||
| Vasodilator-Stress-SPECT 96, 99 | 90-91 | 75-84 | ||||
| Gefäßerweiterungsstress MRT b,98, 100-102 | 67-94 | 61-85 | ||||
| Koronar-CTA c,103-105 | 95-99 | 64-83 | ||||
| Gefäßerweiterungs-Stress-PET 97, 99, 106 | 81-97 | 74-91 | ||||
| CAD = koronare Herzkrankheit; CTA = Computertomographie-Angiographie; EKG = Elektrokardiogramm; MRT = Magnetresonanztomographie; PET = Positronen-Emissions-Tomographie; SPECT = Einzelphotonen-Emissions-Computertomographie. | ||||||
| a Ergebnisse ohne/mit minimaler Überweisungsverzerrung.
b Ergebnisse in Populationen mit mittlerer bis hoher Prävalenz der Erkrankung ohne Kompensation der Überweisungsverzerrung. c Ergebnisse in Populationen mit niedriger bis mittlerer Prävalenz der Erkrankung. |
||||||

Wenn das Belastungs-EKG keine Auffälligkeiten zeigt, ist eine myokardiale Ischämie als Ursache der Beschwerden unwahrscheinlich. Ist die Diagnose immer noch zweifelhaft, können die folgenden zusätzlichen Tests durchgeführt werden.
- Belastungsechokardiographie bedeutet, dass eine Echokardiographie vor und während verschiedener Stadien bis zur maximalen Belastung durchgeführt wird, um Wandbewegungsanomalien zu erkennen. Eine Alternative ist die pharmakologische Belastungsuntersuchung mit Dobutamin.
- Die Myokardperfusionsszintigraphie (MPS) kann die Perfusion des Herzens während der Belastung und in Ruhe auf der Grundlage der Aufnahme von radiopharmazeutischen Tracern darstellen.
- Magnetresonanztomographie kann mit gefäßerweiterndem Adenosin oder stimulierendem Dobutamin durchgeführt werden, um durch Ischämie verursachte Wandbewegungsstörungen während pharmakologischer Belastung zu erkennen.
Die Ergebnisse des Stresstests können dazu dienen, bei Patienten mit stabiler Angina pectoris die Entscheidung zwischen einer alleinigen medikamentösen Therapie oder einer medikamentösen Therapie und einer invasiven Beurteilung der Koronaranatomie zu treffen. Die Empfehlung für eine Koronarangiographie richtet sich nach dem Schweregrad der Symptome, der Wahrscheinlichkeit einer ischämischen Erkrankung und dem Risiko des Patienten für Folgekomplikationen einschließlich der Mortalität auf der Grundlage von Risikoscores. Der Algorithmus für die Erstuntersuchung von Patienten mit klinischen Angina-Pectoris-Symptomen ist in Abbildung 1 dargestellt.
Koronarangiographie
Die Koronarangiographie (CAG) kann bei der Diagnose und der Auswahl der Behandlungsmöglichkeiten für stabile Angina pectoris helfen. Bei der CAG wird die Koronaranatomie einschließlich des Vorhandenseins von Koronarluminalstenosen dargestellt. Ein Katheter wird in die Oberschenkelarterie oder in die Radialarterie eingeführt. Die Spitze des Katheters wird am Anfang der Koronararterien positioniert und eine Kontrastmittelinjektion vorgenommen. Sind Verengungen sichtbar, beurteilt der Untersucher, ob es sich um eine signifikante Stenose handelt, die für eine perkutane Koronarintervention (PCI) oder eine koronare Bypassoperation (CABG) in Frage kommt.
Behandlung
Stabile Angina pectoris wird immer mit einer medikamentösen Therapie behandelt, die darauf abzielt, das Risiko zu verringern und die Symptome zu lindern. Die aktuellen Leitlinien empfehlen eine Revaskularisierung bei Patienten mit anhaltenden Symptomen trotz optimaler medizinischer Therapie. Darüber hinaus ist eine Revaskularisation bei großflächiger Myokardischämie (z. B. bei einer linken Hauptstammstenose, einer proximalen LAD-Stenose oder einer signifikanten Dreigefäßerkrankung) und bei Vorliegen von Risikomerkmalen wie ventrikulären Arrhythmien, Herzinsuffizienz, QRS-Verbreiterung während der Ischämie, Achsenabweichung während der Ischämie oder Hypotonie während der Ischämie angezeigt. Die Entscheidung zwischen PCI und CABG hängt von der Koronaranatomie und den klinischen Merkmalen ab und sollte in einem Team aus (interventionellen) Kardiologen und Thoraxchirurgen getroffen werden.
Medizinische Therapie
Die Erstbehandlung der stabilen Angina pectoris konzentriert sich auf Medikamente, die den Sauerstoffbedarf des Herzens senken. ß-Blocker senken die Herzfrequenz und den Blutdruck. Nitrate erweitern die Koronararterien und verringern den venösen Rückfluss, wenn sie zum Abbruch eines Schmerzanfalls eingesetzt werden. Eine Thrombozytenaggregationshemmer-Therapie (Aspirin) verringert das Risiko der Bildung eines Thrombus und damit akuter (koronarer) ischämischer Ereignisse. Risikofaktoren wie Rauchen, Übergewicht, Bluthochdruck, Fettstoffwechselstörungen und Diabetes müssen behandelt werden, um ein Fortschreiten der Krankheit und zukünftige Ereignisse zu verhindern. Siehe chronische Koronarerkrankungen.
PCI
Das Verfahren der PCI ähnelt dem einer CAG, nur dass diesmal ein Katheter mit einem aufblasbaren Ballon an die Stelle der Stenose gebracht wird. Durch Aufblasen des Ballons in der Koronararterie wird die Atherosklerose zerquetscht und die Stenose beseitigt. Um einen Kollaps der Arterienwand und eine Restenose zu verhindern, wird häufig ein Stent an der Stelle der Stenose platziert.
CABG
Bei der CABG wird ein Bypass um die Stenose herum gelegt, wobei die inneren Thoraxarterien oder die Saphenusvenen der Beine verwendet werden. Der Bypass entspringt proximal der Stenose und endet distal der Stenose. Die Operation erfordert in der Regel einen kardiopulmonalen Bypass und einen Herzstillstand, in bestimmten Fällen können die Transplantate jedoch am schlagenden Herzen platziert werden („off-pump“-Chirurgie)
- Sampson JJ und Cheitlin MD. Pathophysiologie und Differentialdiagnose von Herzschmerzen. Prog Cardiovasc Dis. 1971 May;13(6):507-31. DOI:10.1016/s0033-0620(71)80001-4 | PubMed ID:4997794
- Foreman RD. Mechanisms of cardiac pain. Annu Rev Physiol. 1999;61:143-67. DOI:10.1146/annurev.physiol.61.1.143 | PubMed ID:10099685
- Canto JG, Shlipak MG, Rogers WJ, Malmgren JA, Frederick PD, Lambrew CT, Ornato JP, Barron HV, and Kiefe CI. Prävalenz, klinische Merkmale und Mortalität bei Patienten mit Myokardinfarkt ohne Brustschmerzen. JAMA. 2000 Jun 28;283(24):3223-9. DOI:10.1001/jama.283.24.3223 | PubMed ID:10866870
- Pope JH, Ruthazer R, Beshansky JR, Griffith JL, and Selker HP. Klinische Merkmale von Patienten in der Notaufnahme mit Symptomen, die auf eine akute kardiale Ischämie hindeuten: A Multicenter Study. J Thromb Thrombolysis. 1998 Jul;6(1):63-74. DOI:10.1023/A:1008876322599 | PubMed ID:10751787
- Constant J. The clinical diagnosis of nonanginal chest pain: the differentiation of angina from nonanginal chest pain by history. Clin Cardiol. 1983 Jan;6(1):11-6. DOI:10.1002/clc.4960060102 | PubMed ID:6831781
- Abrams J. Hemodynamic effects of nitroglycerin and long-acting nitrates. Am Heart J. 1985 Jul;110(1 Pt 2):216-24. PubMed ID:3925741
- Henrikson CA, Howell EE, Bush DE, Miles JS, Meininger GR, Friedlander T, Bushnell AC, and Chandra-Strobos N. Chest pain relief by nitroglycerin does not predict active coronary artery disease. Ann Intern Med. 2003 Dec 16;139(12):979-86. DOI:10.7326/0003-4819-139-12-200312160-00007 | PubMed ID:14678917
- Fox K, Garcia MA, Ardissino D, Buszman P, Camici PG, Crea F, Daly C, De Backer G, Hjemdahl P, Lopez-Sendon J, Marco J, Morais J, Pepper J, Sechtem U, Simoons M, Thygesen K, Priori SG, Blanc JJ, Budaj A, Camm J, Dean V, Deckers J, Dickstein K, Lekakis J, McGregor K, Metra M, Morais J, Osterspey A, Tamargo J, Zamorano JL, Task Force on the Management of Stable Angina Pectoris of the European Society of Cardiology., und ESC-Ausschuss für Praxisleitlinien (CPG). Leitlinien zur Behandlung der stabilen Angina pectoris: Zusammenfassung: Task Force on the Management of Stable Angina Pectoris of the European Society of Cardiology. Eur Heart J. 2006 Jun;27(11):1341-81. DOI:10.1093/eurheartj/ehl001 | PubMed ID:16735367
- Task Force Mitglieder.., Montalescot G, Sechtem U, Achenbach S, Andreotti F, Arden C, Budaj A, Bugiardini R, Crea F, Cuisset T, Di Mario C, Ferreira JR, Gersh BJ, Gitt AK, Hulot JS, Marx N, Opie LH, Pfisterer M, Prescott E, Ruschitzka F, Sabaté M, Senior R, Taggart DP, van der Wall EE, Vrints CJ, ESC Committee for Practice Guidelines., Zamorano JL, Achenbach S, Baumgartner H, Bax JJ, Bueno H, Dean V, Deaton C, Erol C, Fagard R, Ferrari R, Hasdai D, Hoes AW, Kirchhof P, Knuuti J, Kolh P, Lancellotti P, Linhart A, Nihoyannopoulos P, Piepoli MF, Ponikowski P, Sirnes PA, Tamargo JL, Tendera M, Torbicki A, Wijns W, Windecker S, Document Reviewers., Knuuti J, Valgimigli M, Bueno H, Claeys MJ, Donner-Banzhoff N, Erol C, Frank H, Funck-Brentano C, Gaemperli O, Gonzalez-Juanatey JR, Hamilos M, Hasdai D, Husted S, James SK, Kervinen K, Kolh P, Kristensen SD, Lancellotti P, Maggioni AP, Piepoli MF, Pries AR, Romeo F, Rydén L, Simoons ML, Sirnes PA, Steg PG, Timmis A, Wijns W, Windecker S, Yildirir A, und Zamorano JL. 2013 ESC guidelines on the management of stable coronary artery disease: the Task Force on the management of stable coronary artery disease of the European Society of Cardiology. Eur Heart J. 2013 Oct;34(38):2949-3003. DOI:10.1093/eurheartj/eht296 | PubMed ID:23996286
- Antman EM, Anbe DT, Armstrong PW, Bates ER, Green LA, Hand M, Hochman JS, Krumholz HM, Kushner FG, Lamas GA, Mullany CJ, Ornato JP, Pearle DL, Sloan MA, Smith SC Jr, Alpert JS, Anderson JL, Faxon DP, Fuster V, Gibbons RJ, Gregoratos G, Halperin JL, Hiratzka LF, Hunt SA, Jacobs AK, und American College of Cardiology/American Heart Association Task Force on Practice Guidelines (Writing Committee to Revise the 1999 Guidelines for the Management of Patients With Acute Myocardial Infarction).. ACC/AHA-Leitlinien für die Behandlung von Patienten mit ST-Hebungs-Myokardinfarkt – Zusammenfassung: Ein Bericht der American College of Cardiology/American Heart Association Task Force on Practice Guidelines (Writing Committee to Revise the 1999 Guidelines for the Management of Patients With Acute Myocardial Infarction). Circulation. 2004 Aug 3;110(5):588-636. DOI:10.1161/01.CIR.0000134791.68010.FA | PubMed ID:15289388
- Guidelines for cardiac exercise testing. ESC Working Group on Exercise Physiology, Physiopathology and Electrocardiography. Eur Heart J. 1993 Jul;14(7):969-88. PubMed ID:8375424
- Fox K, García MA, Ardissino D, Buszman P, Camici PG, Crea F, Daly C, de Backer G, Hjemdahl P, López-Sendón J, Morais J, Pepper J, Sechtem U, Simoons M, Thygesen K, und Grupo de trabajo de la sociedad europea de cardiologia sobre el manejo de la angina estable… . Rev Esp Cardiol. 2006 Sep;59(9):919-70. DOI:10.1157/13092800 | PubMed ID:17162834
- Amanullah AM und Lindvall K. Predischarge exercise echocardiography in patients with unstable angina who respond to medical treatment. Clin Cardiol. 1992 Jun;15(6):417-23. DOI:10.1002/clc.4960150605 | PubMed ID:1352191
- Brown KA. Prognostischer Wert der Thallium-201-Myokardperfusionsbildgebung bei Patienten mit instabiler Angina pectoris, die auf eine medizinische Behandlung ansprechen. J Am Coll Cardiol. 1991 Apr;17(5):1053-7. DOI:10.1016/0735-1097(91)90829-x | PubMed ID:2007701
- Kwong RY, Schussheim AE, Rekhraj S, Aletras AH, Geller N, Davis J, Christian TF, Balaban RS, und Arai AE. Erkennung des akuten Koronarsyndroms in der Notaufnahme mit kardialer Magnetresonanztomographie. Circulation. 2003 Feb 4;107(4):531-7. DOI:10.1161/01.cir.0000047527.11221.29 | PubMed ID:12566362
- Fraker TD Jr, Fihn SD, 2002 Chronic Stable Angina Writing Committee, American College of Cardiology, American Heart Association, Gibbons RJ, Abrams J, Chatterjee K, Daley J, Deedwania PC, Douglas JS, Ferguson TB Jr, Gardin JM, O’Rourke RA, Williams SV, Smith SC Jr, Jacobs AK, Adams CD, Anderson JL, Buller CE, Creager MA, Ettinger SM, Halperin JL, Hunt SA, Krumholz HM, Kushner FG, Lytle BW, Nishimura R, Page RL, Riegel B, Tarkington LG, and Yancy CW. 2007 chronic angina focused update of the ACC/AHA 2002 guidelines for the management of patients with chronic stable angina: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines Writing Group to develop the focused update of the 2002 guidelines for the management of patients with chronic stable angina. J Am Coll Cardiol. 2007 Dec 4;50(23):2264-74. DOI:10.1016/j.jacc.2007.08.002 | PubMed ID:18061078
- Task Force on Myocardial Revascularization of the European Society of Cardiology (ESC) and the European Association for Cardio-Thoracic Surgery (EACTS), European Association for Percutaneous Cardiovascular Interventions (EAPCI).Wijns W, Kolh P, Danchin N, Di Mario C, Falk V, Folliguet T, Garg S, Huber K, James S, Knuuti J, Lopez-Sendon J, Marco J, Menicanti L, Ostojic M, Piepoli MF, Pirlet C, Pomar JL, Reifart N, Ribichini FL, Schalij MJ, Sergeant P, Serruys PW, Silber S, Sousa Uva M, und Taggart D. Leitlinien zur myokardialen Revaskularisation. Eur Heart J. 2010 Oct;31(20):2501-55. DOI:10.1093/eurheartj/ehq277 | PubMed ID:20802248
- Abrams J. Hemodynamic effects of nitroglycerin and long-acting nitrates. Am Heart J. 1985 Jul;110(1 Pt 2):216-24. PubMed ID:3925741
- Hennekens CH, Dyken ML und Fuster V. Aspirin als therapeutisches Mittel bei kardiovaskulären Erkrankungen: eine Erklärung der American Heart Association für medizinische Fachkräfte. Circulation. 1997 Oct 21;96(8):2751-3. DOI:10.1161/01.cir.96.8.2751 | PubMed ID:9355934
- Davies SW. Klinische Präsentation und Diagnose der koronaren Herzkrankheit: stabile Angina pectoris. Br Med Bull. 2001;59:17-27. DOI:10.1093/bmb/59.1.17 | PubMed ID:11756201
Alle Medline Abstracts: PubMed
Schreibe einen Kommentar